Zitierfähige Version
- Revision von Disease Management vom 19.02.2018 - 14:58
- Revision von Disease Management vom 02.02.2018 - 15:32
- Revision von Disease Management vom 07.06.2013 - 09:43
- Revision von Disease Management vom 20.05.2011 - 10:13
- Revision von Disease Management vom 04.05.2010 - 16:07
- Revision von Disease Management vom 25.11.2009 - 13:47
- Revision von Disease Management vom 21.10.2009 - 19:27
- Revision von Disease Management vom 14.10.2009 - 19:28
- Revision von Disease Management vom 15.09.2009 - 13:36
- Revision von Disease Management vom 05.06.2009 - 08:56
Disease Management
Geprüftes Wissen

GEPRÜFTES WISSEN
Über 200 Experten aus Wissenschaft und Praxis.
Mehr als 25.000 Stichwörter kostenlos Online.
Das Original: Gabler Wirtschaftslexikon
zuletzt besuchte Definitionen...
1. Begriff: Disease Management ist die strukturierte, kontinuierliche und sektorenübergreifende Versorgung chronisch kranker Patientengruppen nach wissenschaftlich anerkannten Methoden. Die aktive Einbindung der Patienten ist ein wesentlicher Bestandteil des Konzepts. Im Sinne eines lernenden Systems schließt Disease Management die regelmäßige Evaluation der Programme ein.
2. Merkmale: Ein Großteil der Kosten im Gesundheitswesen entfällt auf einen lediglich kleinen Teil der Bevölkerung. Die Konzentration auf diesen Bevölkerungsteil verspricht ein äußerst hohes Effizienzpotenzial. Im Gegensatz zum Case Management gilt es, gesamte Patientengruppen mit hohen und kostenträchtigen Krankheitsrisiken, anstatt einzelne Hochkostenfälle, zu identifizieren und im Sinne des Konzepts zu behandeln. Dabei liegt dem Disease Management die Annahme zugrunde, dass jede Krankheit einen bestimmten Lebenszyklus mit einer zu klassifizierenden Kostenstruktur besitzt. Durch die frühzeitige und ganzheitliche Behandlung des Patienten sollen Maßnahmen der Prävention und Früherkennung verstärkt zum Einsatz kommen. Der Patient soll durch Schulungsmaßnahmen einen besseren Umgang mit seiner Erkrankung erlernen (Empowerment) und kooperativ mit den Behandelnden zusammenarbeiten (Compliance). Disease Management kommt verstärkt dort zum Einsatz, wo bereits fundiertes Wissen über bestimmte Krankheiten existiert, dieses aber noch nicht konsequent eingesetzt wird.
3. Anforderungen: Disease Management erfordert ein integriertes Versorgungssystem ohne traditionelle Grenzen sowie umfassendes Wissen über Prävention, Diagnose, Therapie und Beeinflussungsmöglichkeiten einer Krankheit. Für eine zeitnahe und umfassende Behandlung ist ein übergreifendes klinisches und administratives Informationssystem (inkl. Wissensbasen mit Daten über die ökonomische Struktur einer Erkrankung) notwendig. Zur Einhaltung festgelegter Behandlungspfade sind geeignete Leistungsanreize für kooperierende Leistungserbringer einzuführen. Dies ist vorrangig durch ein von Leistungserbringern akzeptiertes Vergütungssystem anzustreben, welches idealerweise die Ergebnisse (Outcomes) eines Disease-Management-Programms (DMP) berücksichtigt. Zur aktiven Teilnahme des Patienten sind ein Patienteninformationssystem und Schulungsprogramme zu implementieren. Zudem ist ein funktionierendes Qualitätsmanagement- und Evaluationssystem für die kontinuierliche Weiterentwicklung notwendig.
4. Rahmenbedingungen: Die in Deutschland 1996 eingeführte Krankenkassenwahlfreiheit löste einen intensiven Wettbewerb um Versicherte zwischen den Krankenkassen aus. Flankierende Maßnahme für einen fairen Wettbewerb war der in 1992 eingeführte Risikostrukturausgleich (RSA). Bis 2002 gab es für die Krankenkassen jedoch nur wenig Anreiz, sich gezielt um die Versorgung chronisch Kranker zu bemühen, denn die im RSA berücksichtigten Morbiditätsrisiken beschränkten sich auf die Variablen Alter, Geschlecht, Einkommen und Erwerbsunfähigkeit, wodurch eine Risikoselektion zulasten schlechter Risiken indirekt gefördert wurde. Zunehmend wurden weitere Variablen im RSA berücksichtigt, die die aktive Betreuung chronisch Kranker für die Krankenkassen attraktiver machte. Seit 2002 werden Krankenkassen, deren Versicherte in Disease-Management-Programmen gemäß § 137f SGB V eingeschrieben sind, über den RSA finanziell gefördert. Allerdings stehen DMPs in der Kritik aufgrund finanzieller Anreize einen Einschreibewettbwerb unter den Krankenkassen ausgelöst zu haben. Zudem sind die derzeit aufgestellten DMPs für lediglich sechs Krankheiten diskriminierend gegenüber anderen chronischen Krankheiten. Die Neuregelung des GKV-Wettbewerbsstärkungsgesetzes begegnet dieser Kritik durch die finanzielle Berücksichtigung von 80 vorab definierten Krankheiten. Ab 2009 sollen nunmehr nicht die standardisierten Leistungsausgaben über den RSA im Nachhinein ausgeglichen werden. Stattdessen wird eine für die ausgewählten Krankheiten morbiditätsadjustierte Kopfpauschale den Krankenkassen mit entsprechend eingeschriebenen Versicherten im Vorfeld zugeteilt.
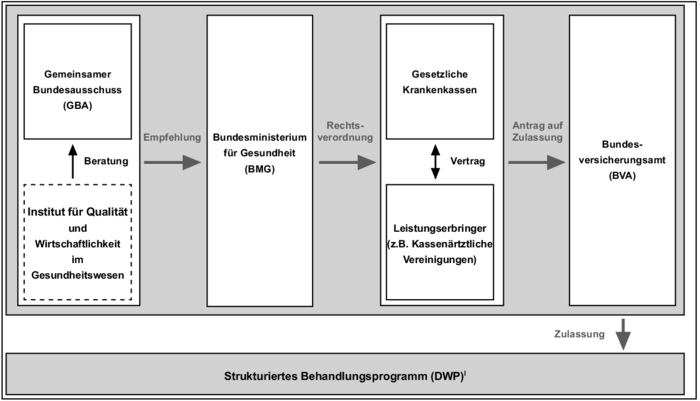
5. Gesetzliche Vorgaben (Abb.1): In Deutschland hat der Gemeinsame Bundesausschuss (G-BA) dem Bundesministerium für Gesundheit (BMG) Krankheiten zu empfehlen, für die Rahmenbedingungen zu Disease-Management-Programmen zu entwickeln sind. Dabei ist die Zahl der von der Krankheit betroffenen Versicherten zu berücksichtigen, des Weiteren Möglichkeiten zur Verbesserung der Qualität der Versorgung, Verfügbarkeit von evidenzbasierten Leitlinien, sektorenübergreifender Behandlungsbedarf, Beeinflussbarkeit des Krankheitsverlaufs durch Eigeninitiative des Versicherten und hoher finanzieller Aufwand der Behandlung. Derzeitig sind Rahmenbedingungen für sechs DMPs durch Rechtsverordnung vom BMG genehmigt worden. Nach erfolgreichen Vertragsverhandlungen zwischen einzelnen Krankenkassen und Leistungserbringern wird ein Antrag auf Zulassung beim Bundesversicherungsamt (BVA) gestellt. Die Zulassung für ein konkretes Programm wird immer nur befristet erteilt, im Regelfall für fünf Jahre. Eine Verlängerung der Zulassung ist insbesondere von den Ergebnissen der Evaluation der einzelnen DMPs abhängig.
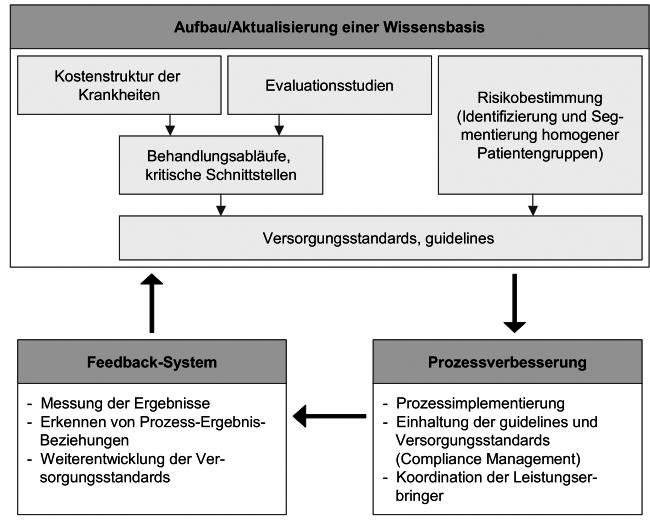
6. Programmentwicklung (Abb.2): Die konkrete Entwicklung eines DMPs entspricht einem stetig von Neuem beginnenden Kreislauf. Zu Beginn sind für die Programmentwicklung relevante Fragen zu klären: Sollen sämtliche Erscheinungsformen einer Krankheit optimiert werden oder lediglich bestimmte Schweregrade einer Krankheit? Des Weiteren ist zu klären, wo kostenträchtige Schnittstellen liegen und welche Leistungserbringer und Interventionen zur Optimierung der Versorgungs- und Kostenstruktur benötigt werden. Zur Beantwortung dieser Fragen sind umfassende Datenanalysen von z.B. bestehenden Behandlungsmustern, -ergebnissen, Kostenstrukturen und Leitlinien zu analysieren. Auf Basis dieser Ergebnisse wird in der nächsten Phase das konkrete Behandlungsprogramm entworfen. Dabei bilden Leitlinien oft die Grundlage zur Entwicklung klinischer Behandlungspfade. Diese wiederum verkörpern sämtliche im Programm enthaltene Maßnahmen und Meilensteine. Praxisnah sollten Handbücher oder Zusammenfassungen mit den wichtigsten Empfehlungen für die erfolgreiche Umsetzung implementiert werden. Regelmäßige Feedbacks ermöglichen bereits in der Umsetzungsphase rechtzeitig Abweichungen vom Programm zu ergründen und diese zu beseitigen. Die letzte Phase umfasst die Evaluation medizinischer und ökonomischer Prozess- und Ergebnisvariablen. Im Sinne eines lernenden Systems sind aus den Evaluationsergebnissen Verbesserungsmaßnahmen zu konzipieren und implementieren.
7. Risiken: Die Entwicklung konkreter DMPs ist ebenso zeit- wie kostenintensiv. Es ist außerdem schwer zu kommunizieren, dass jede Krankenkasse unterschiedliche DMPs entwickelt. Aus Sicht der Leistungserbringer kann es im Prinzip nur einen „richtigen“ Behandlungspfad geben. Die tendenzielle Ablehnung durch die Ärzte beruht auf zwei Gründen: a) Der einzelne am Programm beteiligte Leistungserbringer könnte sich durch die Festlegung auf konkrete Behandlungsmuster in seiner Therapiefreiheit eingeschränkt fühlen,
b) DMPs sind aufgrund ihrer Anbindung an den RSA mit erheblichen Verwaltungsaufwand verbunden.
Auch auf Patientenseite können bestimmte Aspekte eine konsequente Umsetzung des Programms behindern. Die intensive Einbindung des Patienten in ein Programm führt unter Umständen zur Überforderung selbigen. Bedenken zur stärkeren Konzentration auf Kostenpotenziale und Beschränkungen auf konkret im Programm festgesetzte Leistungen sowie Kontrollmechanismen sind mögliche aufkommende Risiken aus Patientensicht, die zielhemmend wirken können.
Abb. 1:
Abb. 2:

GEPRÜFTES WISSEN
Über 200 Experten aus Wissenschaft und Praxis.
Mehr als 25.000 Stichwörter kostenlos Online.
Das Original: Gabler Wirtschaftslexikon